Une étude* de l'Assurance maladie a démontré qu'une personne sur quatre avait déjà renoncé à des soins. Pour lutter contre ce phénomène, la CPAM du Gard expérimente depuis novembre 2014 un dispositif destiné à lutter contre le renoncement aux soins. Un interlocuteur unique accompagne ainsi l'assuré de A à Z jusqu'au soin effectif. Christian Fatoux, directeur de la CPAM du Gard, nous parle de cette expérimentation qui sera étendue à l'ensemble des CPAM à l'horizon 2018.
Egora : L'Assurance maladie a lancé une expérimentation pour lutter contre le renoncement aux soins, pourquoi a-t-elle choisi la CPAM du Gard pour démarrer cette initiative ? Christian Fatoux : La CPAM du Gard était engagée depuis 2012, avec d'autres caisses de l'Assurance maladie, dans une réflexion sur le non recours aux droits et aux prestations. C'est sur cette toile de fond du non recours aux droits administratifs que nous avons été confrontés à la problématique du renoncement aux soins. D'autant que le Gard est le quatrième ou cinquième département français le plus pauvre. La CPAM du Gard est la caisse qui a, en proportion, le nombre de bénéficiaires de la CMU-C et l'ACS le plus important. Il y a donc une raison socio-économique forte. En 2013, nous avons creusé dans cet ensemble plus large du non recours, la question du non recours aux soins. Nous avons voulu comprendre les trajectoires de vie d'assurés qui avaient demandé des aides financières pour réaliser des soins dentaires, et pour lesquels la caisse avait donné son accord mais qui n'avaient jamais réclamé les aides en question. Nous avons essayé de comprendre ce non usage de l’aide en demandant à un chercheur d'aller voir ces familles et de d’expliquer, à travers leur histoire de vie, les raisons du non recours. Nous avons été marqués par ce tableau alarmant de personnes qui vivent sur le fil du rasoir d'un point de vue financier, qui renonçaient à de multiples soins et qui étaient perdues dans nos modes de fonctionnement administratif. Comment avez-vous pu identifier ces personnes ? Dans le cas que je viens d'évoquer, l’étude portait spécifiquement sur la situation de 25 assurés qui n'avaient pas utilisé des aides qui leur avaient été attribuées. A la lecture de ce rapport, nous nous sommes dit que nous ne pouvions pas en rester là : les constats se vérifiaient- ils à l'échelle de tout le département ? Nous avons donc lancé un diagnostic sur tout le Gard en sollicitant tous les acteurs du front office: à savoir les agents d'accueil, les médecins conseil, le service social, les partenaires médico-sociaux… Ils devaient demander aux assurés au cours de leurs entretiens s'ils avaient renoncé à des soins lors des 12 derniers mois. Nous nous sommes rendu compte que parmi les 4 500 visiteurs questionnés, 30% des assurés répondaient positivement. Tout est parti de là, c'était en septembre 2014. A partir de là, qu'est-ce qui a été mis en place avec l'Assurance maladie ? A partir de ces 4 500 réponses, nous avons ciblé les assurés sur un certain nombre de critères de manière à obtenir un échantillon de 113 personnes représentatives de la population gardoise. Les chercheurs sont alors allés à la rencontre de ces assurés pour reconstituer leur parcours de vie et comprendre quels étaient les renoncements et pourquoi. Nous nous sommes rendu compte que pour beaucoup de ces personnes, des accidents de la vie de type chômage, séparation, passage à la retraite, veuvage… étaient à l’origine des difficultés.
Puis nous avons fait trois constats majeurs. En toile de fond, il y a la question financière, mais ça n'est pas la seule cause. Le manque de "guidance", selon le terme employé par les chercheurs, est une cause importante de renoncement aux soins. Ce manque de "guidance" dans le système de protection sociale et dans le système de soins interpelle les acteurs médico-sociaux, dont l'Assurance maladie, sur leurs pratiques. Au fil du diagnostic qui a duré près d'un an, nous avons repris chacune des 113 histoires de vies et nous nous sommes demandé si nous aurions pu nous y prendre autrement. Est-ce qu'avec des pratiques différentes, des interventions plus adaptées, nous aurions pu anticiper ou apporter des réponses ? Nous nous sommes rendu compte a posteriori que nous aurions pu agir dans au moins un cas sur deux. Ce qui nous a aussi frappés c'est que ces personnes étaient obligées de frapper à plusieurs portes, d'abord pour faire valoir et comprendre leurs droits, mais également pour s'en sortir financièrement face au reste à charge ou encore pour s'orienter dans le système de soins. Il nous fallait trouver une solution pour que les assurés soient guidés de bout en bout par un interlocuteur unique qui puisse prendre en compte tous leurs problèmes jusqu'à ce que les soins soient réalisés. Nous nous sommes aussi dit qu'il fallait qu'on puisse s'appuyer sur un réseau de professionnels, internes et externes à l’Assurance Maladie, qui repèrent les situations. Car le diagnostic a montré que les gens n'expriment pas leur renoncement aux soins. Ils n'en parlent pas aux agents d'accueil de la CPAM, qu'ils n'identifient pas comme une structure de recours, et ils n'en parlent pas souvent à leur médecin. Vous avez donc débuté l'expérimentation ? Nous avons essayé de concevoir un dispositif de repérage en faisant appel à nos équipes de front office, nous avons aussi fait appel à nos partenaires et enfin nous avons sollicité les médecins et les chirurgiens-dentistes. Tous sont invités à détecter les cas de renoncement et saisir l'équipe de la plateforme d'intervention départementale pour l'accès aux soins et à la santé, créée au sein de la CPAM. Cette équipe, dès lors qu'elle est saisie, reprend contact avec l'assuré et va le guider et l'accompagner de A à Z jusqu'à la réalisation des soins. Concrètement comment se déroule le processus ? L'équipe est en contact constant avec l'assuré, qu'il faut souvent rappeler et remobiliser. Il faut noter que l'accompagnement dure en moyenne entre 70 et 90 jours.
Pour commencer, ils font un récapitulatif de tous les droits. L'assuré bénéficie-t-il de tout ce dont il peut avoir droit dans le système de protection sociale ? On se rend compte que dans un cas sur deux, il y a une problématique de droit, que cela soit un droit qui n'est pas acquis ou un droit qui n'est pas compris. Nous aidons les personnes sans complémentaire santé dans leur choix d’un organisme, en leur mettant à disposition toutes les informations. Le deuxième point important est la question du reste à charge. Nous raisonnons avec le reste pour vivre, ce qui change nos pratiques. A titre d’exemple, si la personne dispose d’un revenu de 800 euros par mois et d’un « reste pour vivre » de 150 euros, l’aide financière et le reliquat laissé à la charge de la personne seront déterminés en fonction de ce reste pour vivre. On fait donc un montage financier, à partir de nos aides d'actions sociales mais on sollicite aussi les fonds secours de la mutuelle, voire le centre communal d'action sociale… Enfin, on vérifie que la personne a bien un médecin traitant ou un chirurgien-dentiste. Si ce n'est pas le cas on l'aide dans le choix, sans choisir à sa place. Comment aidez-vous les assurés dans ce choix ? Avez-vous des médecins partenaires ? S’il s’agit d’une orientation dans le parcours de soins. Nous renvoyons tout d’abord vers le médecin traitant, lorsque le choix a été fait par l’assuré ; si nécessaire, nous avons sur place un centre de bilan de santé et quelques fois il peut être utile de leur conseiller de passer un bilan. Là ils pourront être conseillés dans le parcours de soins par des médecins. S’il s’agit de rechercher un médecin traitant, en étroite relation avec l’assuré, nous prenons les contacts utiles jusqu‘à trouver une réponse. Sinon l'aide peut aussi consister, dans le cadre de soins dentaires, à l’étude du devis par le service médical. Nous pouvons indiquer à l'assuré qu’il peut demander un deuxième devis si nécessaire. S'il y a une situation de blocage, nous pouvons aussi contacter le chirurgien-dentiste pour voir si des solutions sont possibles ou encore contacter un médecin pour voir si la pratique du tiers payant peut-être envisagée dans un cas où elle n'était pas prévue initialement. Il y a tout un ensemble de choses qui peuvent être diligentées pour que les personnes, qui sont souvent perdues, puissent mettre de l'ordre dans leurs démarches. Quel est le retour des patients ? Le retour des patients est impressionnant comme on peut le voir dans la vidéo [voir la vidéo en fin d'interview, NDLR]. Ces patients avaient renoncé aux soins, souvent depuis longtemps. Certains étaient dans un "renoncement intégré", pour reprendre les termes des chercheurs. La lecture de ces histoires de vie a été le moteur de notre action. Certains assurés nous disent aujourd'hui "Vous nous avez redonné de la fierté", "Vous nous avez rendu notre honneur", "Vous nous avez permis de changer notre vie". Ce sont des mots que je n'avais jamais entendus dans ma vie professionnelle. C'est très fort. Quel est le retour des médecins qui ont participé à cette identification des patients et qui, pour certains, ont fait les soins ? C'est vécu très positivement. Nous avons travaillé avec la commission paritaire locale des médecins. Nous leur avons présenté le diagnostic et nous leur avons proposé de construire avec eux la réponse en tant qu'acteurs numéro un du soin. Les médecins de la commission étaient très intéressés. Ils ont construit avec nous les messages adressés au corps médical du département pour leur annoncer la création de ce dispositif et pour leur demander de s'y associer en tant que médecins qui détectent des situations. Nous avons conçu ensemble des affiches, que certains praticiens ont mis dans leur cabinet. Nous y avons ajouté un système de cartes que les médecins remettent à leur patients pour que le patient puisse appeler la plateforme de la part de son médecin. Nous estimons que le médecin, qui dispose d’une ligne téléphonique dédiée pour nous appeler s’il le souhaite, peut ne pas avoir le temps d’appeler la Sécu ou considérer que ce n’est pas à lui de le faire. Nos délégués d'assurance maladie sont également allés à la rencontre des 700 médecins du département pour leur présenter le dispositif. Nous avons aujourd'hui des saisines de médecins et en général elles sont très pertinentes. Mais il y en a assez peu pour le moment. Encore une fois, nous remarquons que les patients ne parlent pas spontanément du renoncement aux soins à leur médecin. Depuis le début de l'expérimentation, combien de personnes ont été prises en charge ? Nous avons démarré le 17 novembre 2014 sans certitude sur la tournure que prendrait ce dispositif nouveau, ni ce qui nous attendait. En deux ans et demi, nous n'avons pas eu une seule saisine à laquelle nous n'avons pas su répondre. En revanche, il y a eu un grand nombre de saisines qui n'ont pas abouti parce que les personnes n’ont pas donné suite à la proposition d’accompagnement, lors du premier rappel, ou n'ont pas voulu poursuivre en cours d’'accompagnement. Cela a concerné environ 40 % des dossiers, pour de multiples raisons. Cela peut être parce qu'ils ne veulent pas s'engager dans l'accompagnement ou parce qu'ils ont d'autres priorités ou encore qu'ils ont finalement déjà réalisé les soins… Depuis le 17 novembre 2014, nous avons eu environ 2 550 saisines. Ce qui est important pour nous c'est de constituer un maillage de personnes qui détectent ces situations. Nous avons entre 400 et 500 détecteurs dans tout le département. C'est une montée en charge progressive mais quand tout marchera bien, en comptant les professionnels de santé, les travailleurs sociaux… nous devrions avoir entre 2 000 et 3 000 détecteurs. Cela suppose de relancer régulièrement ces personnes parce que repérer un renoncement aux soins, c'est faire quelque chose qu'elles n'avaient pas l'habitude de faire dans leur vie professionnelle. C'est le cas de tout le monde, de nos agents d'accueil aux médecins conseils en passant par les travailleurs sociaux. Pour toutes ces saisines qui ont abouti, les patients ont -il dû débourser de l'argent ? Il y a plusieurs cas de figure. Dans un cas sur deux, il n'y a pas eu besoin d'aides financières. Par exemple, certains étaient éligibles à l'ACS ou à la CMU-C sans le savoir. Dans les autres cas, les assurés participent au montage financier. Aussi minime soit-elle, nous veillons par principe à ce qu'il y ait une participation financière de l'assuré. Tout cela est calculé en prenant en compte le reste à vivre. Cette expérimentation va être étendue ? En mai 2016, le directeur de l'Assurance maladie, Nicolas Revel, a décidé de prolonger cette expérimentation à 21 autres caisses. Cela a été évalué et suite au rapport d'évaluation, Nicolas Revel a décidé de généraliser ce dispositif en 2017 et 2018. 22 autres CPAM démarrent la semaine prochaine. Cela mobilise beaucoup d'énergie mais on constate qu'on a les mêmes retours positifs des assurés que l'on soit à Nîmes, à Valenciennes ou à Amiens. Cela veut sûrement dire qu'on est sur la bonne voie pour avancer. *Source : Baromètre du renoncement aux soins Odenore pour l'Assurance Maladie
Une étude* réalisée à partir de 29 000 assurés dans 18 CPAM a montré que 26,5% des personnes interrogées avait renoncé à des soins. Un pourcentage allant de 33,8% dans la Drôme à 19,7% dans le Hainaut. Dans la moitié des cas, (50,4%) ces renoncements durent depuis au moins 2 ans.
Les situations de renoncement aux soins concernent majoritairement des femmes (58,6%), des personnes vivant seules (36,6%) ou les familles monoparentales (17,7%). Une part importante des assurés qui rencontre des difficultés d’accès aux soins connait - ou a connu - une instabilité par rapport à l’emploi, des ruptures parfois successives dans son parcours de vie, des expériences administratives vécues comme compliquées… Le phénomène concerne aussi des personnes bien insérées socialement aux revenus modestes, pour qui toute dépense imprévue causée par exemple par des soins onéreux ou successifs (plusieurs consultations de spécialistes) est difficile à financer, et se retrouve souvent reportée, parfois de façon pérenne.
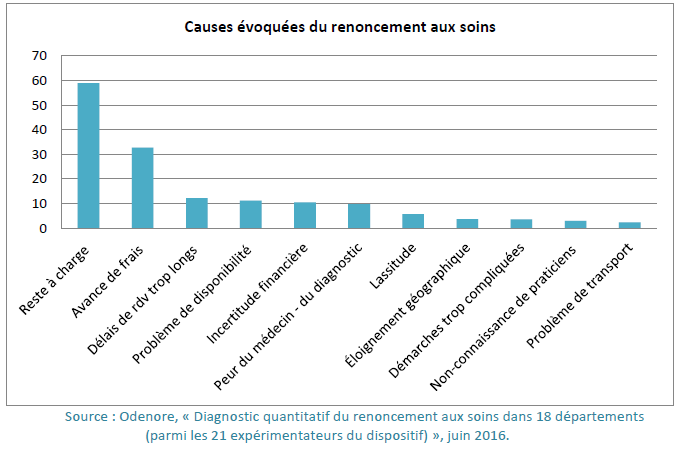
Les causes du renoncement aux soins est majoritairement le reste à charge (59%). L'avance de frais, les longs délais pour avoir un rendez-vous sont également évoqués. Parmi les assurés qui renoncent à des soins, 20% n'avaient pas de complémentaire santé. Dans la population générale, ce taux est de 5%.
Il faut souligner que les personnes qui renoncent à des soins, n’évoquent que rarement leurs difficultés si on ne les questionne pas sur ce plan, soit par honte, soit parce qu’elles ont intégré le renoncement aux soins et qu’elles ont fini par "vivre avec", ou encore parce qu’elles ne conçoivent pas que des solutions puissent exister.
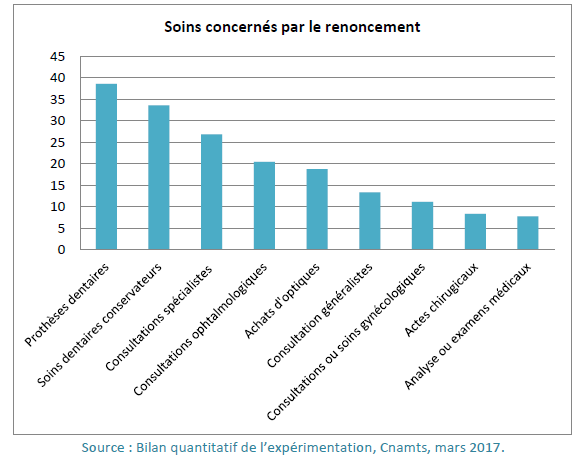
Le renoncement aux soins touche particulièrement les soins dentaires ainsi que les soins auditifs ou ophtalmologiques et optiques, au reste à charge plus élevé.
*Odenore, "Diagnostic quantitatif du renoncement aux soins dans 18 départements (parmi les 21 expérimentateurs du dispositif)", juin 2016.
La sélection de la rédaction
Le montant de la cotisation ordinale vous semble-t-il justifié?
Jean Denis MARZIN
Non
L'Ordre des Médecins pourrait piocher dans ses réserves et son patrimoine qui sont de 262 millions d'euro..., Voici un extrait de... Lire plus