FMC : 10 points clésDiabète de type 1 : le traitement progresse
Les patients bénéficient des progrès technologiques récents dans la surveillance glycémique et l’administration de l’insuline.
-
01Point formation n°1
Le diabète de type 1 concerne environ 150 000 personnes en France et représente 5 à 10 % de l’ensemble des diabètes. Son incidence est en augmentation de 3 à 4 % par an, surtout chez le jeune enfant. Considéré comme une maladie pédiatrique, le diabète de type 1 peut survenir à tout âge ; la moitié des cas survenant après l’âge de 20 ans.
-
02
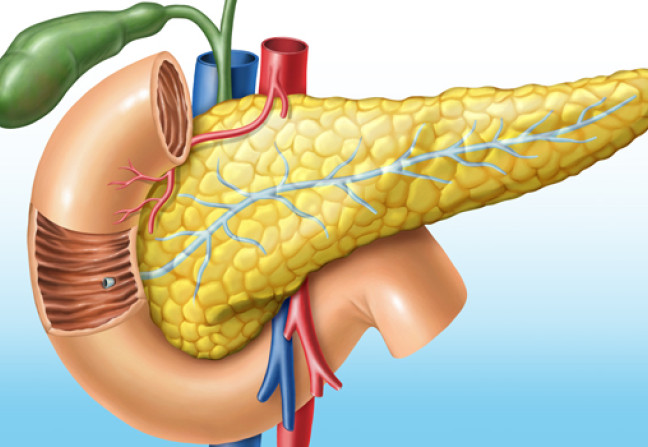
Il s’agit d’une maladie auto-immune d’origine polyfactorielle résultant de l’interaction entre un terrain génétique prédisposé et des facteurs d’environnement. Cette interaction aboutit à une destruction progressive des cellules bêta des îlots de Langerhans du pancréas par des lymphocytes autoréactifs, aboutissant à une carence en insuline.
Le processus auto-immun débute des années avant l’apparition des signes cliniques, puisque l’on estime qu’il faut une destruction de 95 % des cellules bêta pour aboutir à l’insulinopénie. -
03
Les signes cliniques classiques sont liés à la carence en insuline et correspondent au syndrome cardinal : asthénie, amaigrissement contrastant avec une hyperphagie, polyurie et polydipsie. Chez l’enfant, la réapparition d’une nycturie doit alerter.
La présence de corps cétoniques (dans les urines ou le sang) témoigne de la profondeur de la carence en insuline.
En l’absence de mise en place d’une insulinothérapie rapide, une acidocétose peut survenir et mettre en jeu le pronostic vital, avec encore quelques cas de décès par an, surtout chez le petit enfant. -
04
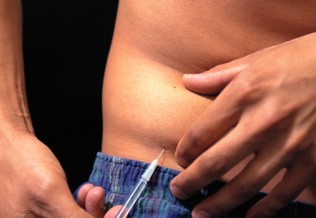
Le traitement repose sur l’insulinothérapie par voie sous-cutanée, le schéma à privilégier étant l’insulinothérapie dite basale-bolus qui associe une injection quotidienne d’analogue de l’insuline d’action prolongée, à heure fixe, à des injections d’analogues de l’insuline d’action ultrarapide aux moments des repas. Dans l’idéal, les patients doivent être formés à l’insulinothérapie fonctionnelle qui leur permet d’adapter leurs doses d’insuline en fonction de leur alimentation et de leur activité physique.
-
05
L’adaptation de l’insulinothérapie repose sur la surveillance glycémique, qui a été grandement simplifiée par l’avènement de la mesure de la glycémie en continue grâce aux capteurs de glycémie, désormais largement disponibles.
-
06
Le suivi est en général assuré par un médecin spécialiste en collaboration avec le médecin traitant. La surveillance clinique et biologique vise à apprécier l’équilibre glycémique et à dépister d’éventuelles complications chroniques. Celles-ci ne pouvant survenir qu’après plusieurs années de mauvais équilibre glycémique, il n’est pas nécessaire de les dépister avant au moins cinq ans d’évolution du diabète de type 1, contrairement au diabète de type 2 qui est une maladie silencieuse et où les complications peuvent être présentes dès le diagnostic.
-
07
Les complications microangiopathiques comprennent la rétinopathie, la néphropathie (débutant par une élévation de la microalbuminurie avant toute insuffisance rénale), la neuropathie périphérique. Les complications macroangiopathiques correspondent à l’atteinte des artères au niveau du cerveau, du coeur et des membres inférieurs.
-
08Point formation n°8
Il est recommandé de réaliser un dosage de l’hémoglobine glyquée (HbA1c) trois ou quatre fois par an (avec un objectif d’HbA1c < 7 %, sauf cas particuliers), un examen ophtalmologique avec réalisation d’un fond d’oeil ou de rétinographies une fois par an, un bilan biologique complet avec dosage de microalbuminurie une fois par an, un examen des pieds une fois par an, un bilan cardiologique avec réalisation d’un ECG une fois par an après cinq ans d’évolution de la maladie.
-
09
La pompe à insuline sous-cutanée est une alternative à l’insulinothérapie sous-cutanée. Il existe des pompes filaires ou patchs. Elle apporte une moins grande variabilité glycémique et une amélioration de l’HbA1c d’environ 0,5 %. Elle nécessite une formation du patient, qui doit être capable de réagir en cas de dysfonctionnement du système, le risque d’acidocétose étant plus important sous pompe.
-
10
Depuis septembre 2021, des systèmes en boucle fermée sont disponibles et remboursés en France. Ils se composent d’une pompe à insuline sous-cutanée et d’un capteur de glycémie communiquant entre eux et réglant les débits d’insuline grâce à un algorithme intégré. Ils diminuent grandement la charge mentale du patient.
Il n’existe pour le moment aucun traitement curatif du diabète de type 1, bien que des essais avec des anticorps anti-CD3 administrés de façon précoce soient encourageants. La greffe d’îlots de Langerhans et la greffe de pancréas – nécessitant un traitement immunosuppresseur, avec des effets secondaires lourds – gardent des indications très limitées (diabète de type 1 avec insuffisance rénale nécessitant une greffe rénale pour la greffe de pancréas, ou diabète très instable avec survenue de comas hypoglycémiques malgré un traitement par boucle fermée pour la greffe d’îlots).
Références :
- Holt RIG, et al. The management of type 1 diabetes in adults. A consensus report by the American Diabetes Association (ADA) and the European Association for the Study of Diabetes (EASD). Diabetologia 2021;64(12):2609-52.
- Inserm.fr. Diabète de type 1 : une maladie auto-immune de plus en plus fréquente.
La Dre Hélène Wucher déclare n’avoir aucun lien d’intérêts concernant les données présentées dans cet article.