FMC : 10 points clésMéningites bactériennes : reconnaître l’urgence
La sévérité de ces infections justifie la vaccination.
-
01Point formation n°1
Les méningites aiguës correspondent à une inflammation des enveloppes protectrices du cerveau et de la moelle épinière que sont les méninges. Si la majorité des méningites sont dites à liquide clair et d’origine virale le plus souvent, certaines sont d’origine bactérienne et volontiers dénommées purulentes.
-
02
Le syndrome méningé clinique associe fièvre, céphalées, raideur de la nuque avec fréquemment photophobie, nausée et vomissements.
-
03
La ponction lombaire est impérative en urgence. Elle permet de confirmer le diagnostic. La méningite bactérienne se caractérise par un liquide louche ou purulent comprenant la présence de cellules, majoritairement des polynucléaires neutrophiles. L’analyse chimique associe une hyperalbuminorachie avec une hypoglycorachie et une hypochlorurorachie. L’analyse microbiologique systématique recherche le germe responsable.
-
04
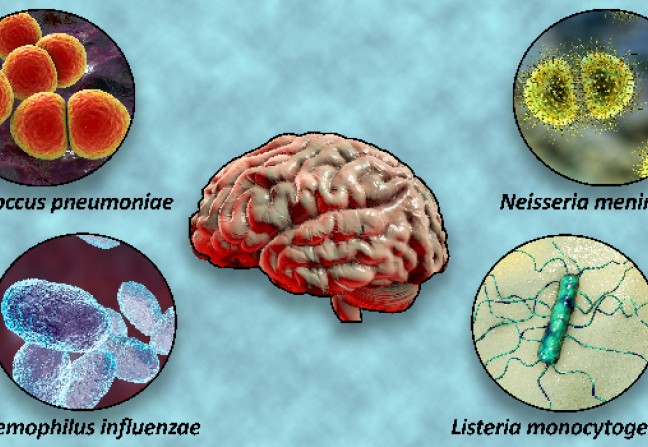
Les germes responsables sont principalement le méningocoque (Neisseria meningitidis), le pneumocoque (Streptococcus pneumoniae), Haemophilus influenzae ; puis des streptocoques (groupe B), le staphylocoque, des bactéries à Gram négatif, Escherichia coli ; et plus rarement, des champignons. À part, car donnant en général une méningite à liquide clair, Listeria monocytogenes et le bacille tuberculeux.
-
05
Une méningite bactérienne peut apparaître à la suite d’une dissémination à partir d’un foyer infectieux, ORL principalement (otite, sinusite) ou située dans une autre partie de l’organisme. Elle peut succéder à une blessure, en perforant la boîte crânienne, ou survenir au décours d’une intervention neurochirurgicale.
L’âge du patient conditionne fortement le germe responsable :
- nouveau-né et nourrisson : streptocoque B et E. coli, Listeria ;
- nourrisson, enfant et adulte jeune : méningocoque, pneumocoque, Haemophilus plus rarement, grâce à la vaccination ;
- adulte : pneumocoque et, avec l’âge, augmentation du risque de Listeria et de bactéries à Gram négatif. -
06
Le purpura fulminans constitue une urgence médicale absolue. Il est l’expression de la dissémination du méningocoque responsable de la méningite dans l’ensemble de l’organisme. Au syndrome méningé clinique parfois incomplet s’associent des troubles de la conscience et surtout un purpura cutané plus ou moins important, diffus. Il impose une antibiothérapie d’extrême urgence (principalement une pénicilline ou une céphalosporine).
-
07
L’imagerie (IRM surtout) est utilisée au cours de l’évolution d’une méningite bactérienne, lorsque la réponse au traitement n’est pas satisfaisante, s’il existe une présentation atypique, de nouveaux signes neurologiques, une persistance de la fièvre. L’imagerie peut identifier des épanchements sous-duraux, des abcès cérébraux, des empyèmes, une hydrocéphalie ou des modifications du parenchyme cérébral. Elle est aussi utile pour dépister une cause ORL, notamment dans les méningites à pneumocoque.
-
08Point formation n°8
Au-delà de la sévérité potentielle et du risque de mortalité, des complications peuvent apparaître, surtout en cas de traitement trop tardif : confusion mentale, coma, crise comitiale, dissémination infectieuse. La recherche d’un abcès, d’un épanchement sous-dural ou d’une hydrocéphalie est indispensable. Les séquelles potentielles peuvent être visuelles (jusqu’à la cécité), auditives, troubles de la mémoire, de l’apprentissage ou de l’élocution. Un suivi de plusieurs mois est recommandé pour détecter des complications tardives.
-
09
Une méningite bactérienne impose un traitement antibiotique urgent.
La méningite à méningocoque est sensible à la pénicilline G ; les pneumocoques ont une sensibilité variable aux pénicillines.
Schématiquement, le traitement d’une méningite bactérienne repose sur une céphalosporine de troisième génération (céfotaxime, ceftriaxone) pour les cocci Gram positif, cocci Gram négatif, bacille Gram négatif.
Pour un bacille Gram positif, on privilégie l’association amoxicilline-gentamycine.
Une corticothérapie initiale peut être associée pour une période de quatre jours.
La durée du traitement va de quatre à sept jours (méningocoque) à dix à quatorze jours (pneumocoque). -
10
La vaccination peut prévenir une méningite :
- la vaccination contre le pneumocoque est obligatoire pour tous les enfants nés depuis le 1er janvier 2018 par le vaccin pneumococcique conjugué 13-valent (à 2, 4 et 11 mois) ;
- de même pour celle contre Haemophilus influenzae de type b, très efficace (à 2, 4, et 11 mois) ;
- le vaccin contre les infections à méningocoque C est aussi obligatoire pour tous les nourrissons nés depuis le 1er janvier 2018 (à 5 et 12 mois) ;
- en outre, la vaccination contre les infections invasives à méningocoque du sérogroupe B par Bexsero est recommandée pour tous les nourrissons (à 3, 5 et 12 mois), ainsi que pour l’entourage des personnes à risque élevé d’infection à méningocoque.
Une chimioprophylaxie est nécessaire après un contact prolongé avec un patient : rifampicine-ceftriaxone chez l’enfant, fluoroquinolone chez l’adulte uniquement.
Références :
Le Pr François Bricaire déclare déclare n’avoir aucun lien d’intérêts concernant les données présentées dans cet article.