
Etudes, rémunération, retraite : Agnès Buzyn face aux angoisses des médecins

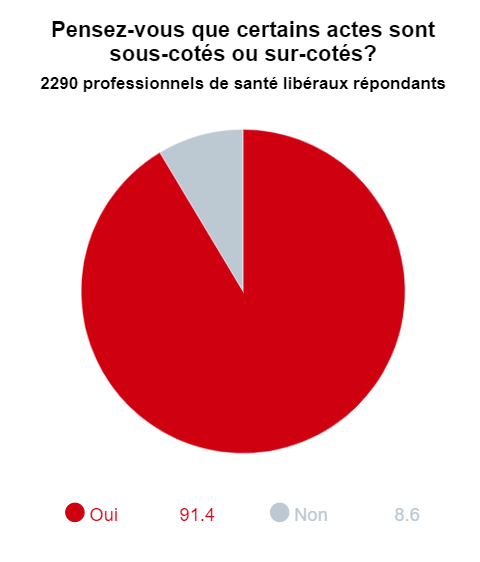
Egora.fr/Le Panorama du médecin : A votre appel, 4 115 professionnels de santé lecteurs d'Egora ont donné leur avis sur les propositions du rapport de la mission Aubert sur le financement du système de santé. Les libéraux ont manifesté un attachement presque viscéral au paiement à l’acte. Ce modèle est-il voué à disparaître ? Agnès Buzyn : Le paiement à l’acte ne va absolument pas disparaître. C’est le mode de financement historique de la médecine libérale française et il restera majoritaire. L’idée est plutôt de le compléter, pour mieux reconnaître et rémunérer des activités que les médecins font tous les jours sans que cela soit pour autant valorisé. C’est notamment le cas de la coordination du parcours de soins, qui doit mieux être prise en compte. Nos problématiques de santé évoluent avec le temps : si le financement à l’acte est pertinent lorsque les prises en charge sont ponctuelles (pour les maladies infectieuses, par exemple), celui-ci doit s’adapter aux nouveaux besoins. Nous avons de plus en plus de patients chroniques, avec des prises en charge plus globales et des parcours bien identifiés. Je souhaite adapter les modes de financement à la pratique réelle des médecins. J’entends les inquiétudes que révèle cette consultation et je souhaite lever une ambiguïté : forfaitisation ne veut pas dire baisse de rémunération. Il s’agit de transformer notre système pour favoriser la pertinence et les pratiques vertueuses, la qualité plutôt que la quantité. À l’arrivée, tout le monde s’y retrouvera puisque l’on augmentera la qualité des soins et la qualité de vie au travail. C’est le sens et l’objectif du rapport de Jean-Marc Aubert. Les médecins verront rapidement qu’il n’y a pas à s’inquiéter, bien au contraire. Plus de 90 % des libéraux estiment que les actes de base, notamment la consultation du médecin généraliste, sont sous-cotés. Une revalorisation est-elle à l’ordre du jour ? L’augmentation de l’acte n’est pas l’alpha et l’oméga de la transformation que nous souhaitons collectivement. Plutôt que d’augmenter toujours la cotation de l’acte, ce qui ne serait pas entièrement adapté pour valoriser les bonnes pratiques, je préfère compléter par d’autres modes de rémunération, comme ce qui avait été fait avec la ROSP, ou encore la création de consultations complexes et très complexes. Il ne faut pas opposer les modes de paiement. La rémunération au forfait va permettre de rémunérer tous les professionnels qui interviennent dans le parcours de soins, à la fois pour les actes et la manière dont ils se coordonnent. Cela prendra mieux en compte la totalité des besoins du patient. On reste dans la même logique : on reconnaît un travail fourni et on trouve un mode de rémunération qui le met en valeur.
Le paiement à l’acte représente 87 % de la rémunération globale des généralistes. Dans quelle mesure allez-vous augmenter la part des rémunérations forfaitaires ? Si je souhaite que les missions exercées par les médecins généralistes en dehors des seuls actes soient rémunérées, je ne me suis pas fixé pour autant d’objectif normatif. Définir une telle proportion a priori n’aurait pas de sens, il faut d’abord voir ce qu’il est pertinent de financer. Cela dépendra d’ailleurs de la patientèle du médecin. Dans certains territoires où il y a beaucoup de personnes âgées, la rémunération au forfait du diabétique équilibré pourrait représenter une part plus importante dans la rémunération du professionnel. À l’inverse, si vous travaillez à côté d’une gare, avec une patientèle essentiellement de passage, la rémunération forfaitaire risque de prendre moins de place. Quoi qu’il en soit, il est important que cela fasse partie de la négociation conventionnelle et que ces forfaits soient travaillés en amont avec les professionnels, les conseils nationaux professionnels qui sont les mieux à même de connaître les pratiques du terrain.
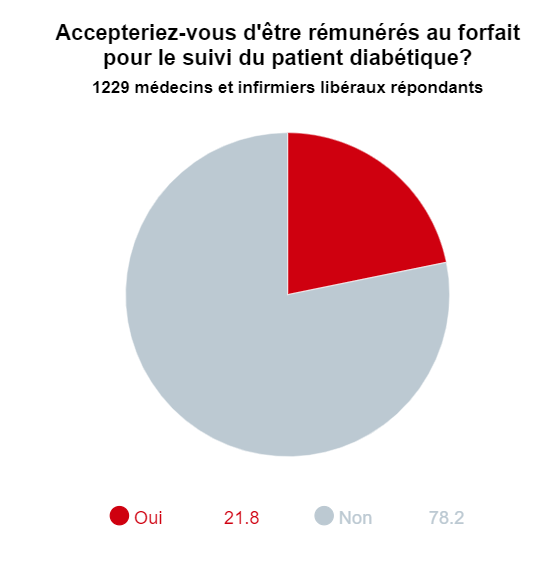
 Près de 8 médecins et infirmiers libéraux sur 10 s’opposent à la mise en place d’un paiement au forfait pour le suivi du patient chronique. Ils redoutent tout à la fois de devenir des salariés de l’Assurance maladie et d’être enfermés dans un système trop rigide. Comment lever ces craintes ? C’est totalement fantasmatique. On parle d’un mode de rémunération négocié avec l’Assurance maladie et issu de la pratique des professionnels eux-mêmes… Il n’y a rien de descendant. Il s’agit, en fonction des pratiques de terrain, sur un parcours coordonné, de voir comment globaliser une rémunération pour prendre en charge un patient chronique, et ne plus découper une prise en charge globale en actes ponctuels. C’était déjà une crainte soulevée au moment de la mise en place de la ROSP. Aujourd’hui, force est de constater qu’elle n’a pas fonctionnarisé les médecins. Elle n’a fait qu’identifier des bonnes pratiques que l’on souhaite valoriser avec des indicateurs. C’est un plus.
Près de 8 médecins et infirmiers libéraux sur 10 s’opposent à la mise en place d’un paiement au forfait pour le suivi du patient chronique. Ils redoutent tout à la fois de devenir des salariés de l’Assurance maladie et d’être enfermés dans un système trop rigide. Comment lever ces craintes ? C’est totalement fantasmatique. On parle d’un mode de rémunération négocié avec l’Assurance maladie et issu de la pratique des professionnels eux-mêmes… Il n’y a rien de descendant. Il s’agit, en fonction des pratiques de terrain, sur un parcours coordonné, de voir comment globaliser une rémunération pour prendre en charge un patient chronique, et ne plus découper une prise en charge globale en actes ponctuels. C’était déjà une crainte soulevée au moment de la mise en place de la ROSP. Aujourd’hui, force est de constater qu’elle n’a pas fonctionnarisé les médecins. Elle n’a fait qu’identifier des bonnes pratiques que l’on souhaite valoriser avec des indicateurs. C’est un plus.
 Il y a tout de même une part, certes minoritaire, des médecins qui considèrent que la ROSP est délétère… Il est important de valoriser financièrement les bonnes pratiques, les actions de prévention et d’inciter au déploiement des politiques de santé publique sur le terrain. Nous devons pouvoir compter sur les médecins pour atteindre les objectifs en termes de dépistage ou de vaccination, par exemple. En pratique, la plupart vérifient spontanément que leurs patients accèdent au dépistage du cancer colorectal, par exemple, et on valorise financièrement ceux qui sont dans cette dynamique. 99 % des médecins avec qui je discute sont sensibles au fait qu’ils contribuent à atteindre les objectifs de santé publique : arrêt du tabac, arrêt de l’alcool, dépistages organisés, vaccination… Ce sont des fondamentaux de la pratique médicale.
Il y a tout de même une part, certes minoritaire, des médecins qui considèrent que la ROSP est délétère… Il est important de valoriser financièrement les bonnes pratiques, les actions de prévention et d’inciter au déploiement des politiques de santé publique sur le terrain. Nous devons pouvoir compter sur les médecins pour atteindre les objectifs en termes de dépistage ou de vaccination, par exemple. En pratique, la plupart vérifient spontanément que leurs patients accèdent au dépistage du cancer colorectal, par exemple, et on valorise financièrement ceux qui sont dans cette dynamique. 99 % des médecins avec qui je discute sont sensibles au fait qu’ils contribuent à atteindre les objectifs de santé publique : arrêt du tabac, arrêt de l’alcool, dépistages organisés, vaccination… Ce sont des fondamentaux de la pratique médicale.
Pour les mêmes raisons, 8 libéraux sur 10 refusent le paiement à la qualité… Allez-vous vous engager dans cette voie ? Oui. Ce que rejettent les médecins, ce n’est pas la qualité. Je ne connais pas un professionnel qui n’ait pas envie de bien faire son métier. Ce qui les inquiète, c’est l’évaluation potentiellement administrative ou complexe de la qualité, et je les comprends. Le système que je souhaite mettre en place ne doit pas ajouter de la charge de travail aux médecins, et doit être quasi automatique. Mon objectif, et tout le sens de mon projet de transformation du système de santé, c’est de rendre du temps médical aux médecins, pas de les obliger à remplir des papiers. Pour autant, considérer qu’il ne faut pas valoriser la qualité serait, pour moi, un problème. Un exemple : aujourd’hui, 9 000 patients diabétiques sont amputés d’un membre chaque année en France ; c’est l’une des proportions les plus élevées des pays développés. Une grande partie est évitable. On peut faire mieux. On peut réfléchir à un parcours coordonné, vérifier la qualité des pratiques. L’idée est d’amener tout le monde à s’interroger sur sa pratique pour améliorer le suivi des patients. Et, là encore, les indicateurs de qualité seront travaillés par les professionnels eux-mêmes, nous avons besoin de leur expérience pour les élaborer. Ces indicateurs devront être pertinents, robustes et faciles à renseigner. Avec un parcours de soin bien réfléchi au départ et un forfait de prise en charge, ils seront très simples d’utilisation.
Les médecins ne peuvent garantir que leur patient ira bien voir le podologue. Ils ont exprimé la crainte de voir leur rémunération dépendre des comportements des patients… J’ai mentionné cet indicateur comme exemple. Il peut y en avoir d’autres, comme vérifier que l’hémoglobine glyquée a été vérifiée X fois dans l’année… En tout cas, on ne peut pas se satisfaire d’avoir l’un des pires taux d’amputation des pays développés. Tout en évitant la paperasse supplémentaire, la réforme de la tarification doit nous permettre d’améliorer nos pratiques. D’autres pays se sont déjà engagés dans cette voie. Même aux États-Unis, pays réputé très libéral, il y a une rémunération à la qualité pour la médecine générale dans certains cas.
Quel est le calendrier de cette réforme ? Le rapport Aubert a été mis à la discussion et nous sommes en train de mener une concertation. C’est une transformation qui va se déployer sur plusieurs années. On ne modifiera pas du jour au lendemain les modes de rémunération des hôpitaux ou de la médecine de ville. L’idée, c’est d’avancer progressivement, d’ancrer dans le paysage des modes de paiement supplémentaires, innovants, qui valorisent soit des activités nouvelles, soit la qualité des pratiques, et ce de façon concertée avec les acteurs. La réforme des études de médecine, et notamment du premier cycle, est un autre sujet qui interpelle nos lecteurs. Comment augmenter le nombre d’étudiants formés avec des capacités de formation limitées ? D’autant qu’on manque de généralistes maîtres de stage universitaires… Ce que l’on va mettre en œuvre avec Frédérique Vidal [Ministre de l'Enseignement supérieur, NDLR] aura pour but d’augmenter le nombre de médecins formés, mais ce n’est pas le cœur de la réforme. Et pour cause : depuis 2005, nous avons plus que doublé le numerus clausus : de 3 500 à plus de 9 000 médecins formés. La fin du numerus clausus va permettre d’augmenter leur nombre mais à la marge, car les universités ont déjà absorbé de nombreux étudiants. Les modes d’enseignement sont en train de se diversifier. Le plan de la ministre de l’Enseignement supérieur, financé à hauteur de 1 milliard d’euros, développe des formations numériques, de la simulation dans les conditions du réel… Autant de types d’enseignement qui ne sont pas forcément présentiels. Les études de médecine vont en bénéficier, comme les autres. Nous avons aussi l’objectif de sortir les étudiants de l’hôpital, de leur permettre de faire des stages, notamment en cabinet. On a augmenté la rémunération des maîtres de stage (MSU) de 600 à 900 euros. Je souhaite que les doyens et les départements de médecine générale aillent plus loin dans la labellisation des MSU, notamment dans les zones rurales. Il faut aussi diversifier l’offre de stages en médecine du travail, en médecine scolaire afin que les étudiants découvrent des pratiques variées et trouvent leur voie. L’objectif de la réforme n’est pas seulement d’augmenter le nombre de médecins formés mais aussi d’arrêter ce gâchis humain qu’est la Paces aujourd’hui, avec 600 étudiants sur 1 000 que l’on met en situation d’échec et qui sont obligés de se réorienter. L’idée est aussi de diversifier les modes d’entrée dans les études de médecine pour arrêter de rechercher chez tous les candidats la même compétence : apprendre par cœur. Ça ne peut pas être la principale compétence des médecins quand on voit la diversité de l’exercice et l’évolution des besoins des patients. Comment seront sélectionnés les futurs étudiants en médecine ? C’est en cours de concertation entre les doyens, les présidents d’université et les syndicats d’étudiants, et ça avance bien. Il y aurait deux modes d’entrée, dont la part pourrait être variable selon les universités : une majeure santé qui ouvrirait l’accès aux différentes filières des professions de santé et une mineure santé qui permettrait à d’autres étudiants de rejoindre le cursus, avec un examen de vérification des compétences. Il faut que tout soit arrêté d’ici l’été, afin que Parcoursup soit adapté à la rentrée prochaine pour une mise en œuvre de la réforme à la rentrée 2020. Est-il question de décaler d’un an la réforme, comme on a pu l’entendre ? Non, la Paces sera bien supprimée à la rentrée 2020. On a décidé en revanche de reporter la réforme du deuxième cycle d’un an, car il était difficile de mobiliser les équipes universitaires sur une double réforme de cette ampleur en si peu de temps. Elle s’appliquera aux étudiants qui entrent en 4e année en 2020 et non en 2019. L’Ordre des médecins a présenté la semaine dernière une enquête sur l’installation des jeunes médecins. Fait surprenant, 75 % des internes plébiscitent l’exercice libéral… mais ils appréhendent le fait d’avoir à gérer une entreprise ainsi que le régime de protection sociale. Comment répondrez-vous à ces craintes ? Ces résultats sont plus nuancés. Quand on décrypte le sondage, on voit que seuls 3 % des internes souhaitent un exercice libéral isolé. 45 % veulent un exercice regroupé en cabinet de groupe ou en MSP – on voit que les jeunes médecins sont très sensibles à l’idée des coopérations, soit entre eux soit entre professionnels de santé. Et 27 % se dirigent vers un exercice mixte, libéral et salarié. Ces éléments confirment que la politique que nous menons correspond aux aspirations des jeunes médecins. Je pense notamment au développement des CPTS prôné dans le plan "Ma santé 2022" et aux mesures en faveur de l’exercice mixte qui figurent dans le projet de loi santé. Par ailleurs, nous avons beaucoup de dispositifs d’incitation à l’installation en libéral, notamment les contrats de praticien territorial de médecine générale ou de médecine ambulatoire, qui permettent une meilleure protection sociale. J’ai missionné le Dr Sophie Augros, médecin généraliste et déléguée du Plan d'accès aux soins, pour faire un état des lieux de tous les contrats incitatifs afin de savoir lesquels fonctionnent ou non, et les plus pertinents en termes de besoins. C’est important, car on a aujourd’hui un mille-feuille incompréhensible. J’aimerais avoir le rapport cet été, pour éventuellement proposer des évolutions pour le PLFSS.
Selon un récent sondage Ifop paru dans le Journal du dimanche, près de 9 Français sur 10 sont favorables à une obligation d’installation des médecins dans des zones rurales sous-denses. Les débats parlementaires sur le projet de loi de santé ont montré cette tentation de la coercition, de plus en plus forte. Pourrez-vous résister encore longtemps à cette pression ? Aujourd’hui, la question n’est pas de résister mais de trouver une solution aux difficultés des Français à trouver un médecin traitant ou un spécialiste, aux délais d’attente qui augmentent. Cette grande anxiété est exprimée dans le Grand débat à travers cette demande de coercition. C’est une solution qui paraît simple, mais nous savons aujourd’hui qu’elle risque d’augmenter le taux de fuite des médecins qui, déjà, n’ont pas très envie de s’installer spontanément : seuls 15 % s’installent en fin d’études, 35 % au bout de cinq ans. On doit au contraire trouver des dispositifs plus incitatifs pour que les médecins aient envie de s’installer dans les territoires. Il y a différentes façons d’y arriver. Sur 102 000 généralistes, un peu plus de la moitié exercent en libéral, il y a une fuite vers d’autres secteurs, vers des postes salariés. Nous devons faire en sorte que parmi ces 50 000 qui ont encore envie de s’installer ceux-ci aillent dans les territoires sous-dotés. Pour cela, il faut qu’ils soient attractifs, qu’ils offrent un métier au conjoint, des transports, des services publics. J’y travaille avec la ministre de la Cohésion des territoires. Les médecins plébiscitent l’exercice coordonné, pas forcément regroupé dans un même lieu, mais au minimum coordonné, donc on doit développer les CPTS pour qu’ils apprennent de plus en plus à travailler ensemble. Nous sommes aujourd’hui à 220 CPTS sur le territoire : nous devons les développer et les aider. Toutes les initiatives locales pour la création de CPTS sont attractives aujourd’hui pour des jeunes médecins qui souhaiteraient s’installer, comme les MSP ou les centres de santé. Lorsque je visite des maisons de santé, je vois que beaucoup d’entre elles essaient d’être des maisons de santé universitaires, d’avoir des maîtres de stage, d’attirer des internes : lorsque ces derniers découvrent cet exercice, ils s’installent souvent dans la MSP où ils ont fait leur internat. Nous devons le favoriser. Nous favorisons également le dispositif de médecins adjoints, qui va permettre aux internes en fin d’internat de venir appuyer des généralistes en zone sous-dense. C’est dans la loi, et cela va permettre la découverte de cet exercice. Je crois sincèrement que ce que nous développons dans la loi – le lien médecine de ville-médecine hospitalière, les CPTS, les hôpitaux de proximité, l’exercice des généralistes dans ces hôpitaux – va diversifier l’exercice professionnel, favoriser ces nouveaux types de pratiques et rendre plus attractif l’exercice dans nos territoires. Les jeunes aspirent à un exercice mixte : les hôpitaux de proximité sont-ils la réponse ? Ils sont effectivement l’une des nombreuses réponses. Ils vont permettre aux médecins généralistes de continuer à suivre leurs patients en milieu hospitalier chaque fois que nécessaire. Ce sont des pratiques que l’on voit ailleurs, mais jusqu’à présent notre pays ne le permettait pas. Je pense que c’est très satisfaisant pour les médecins, qui se sentent toujours concernés en cas d’hospitalisation de leur patient pour une pathologie courante comme une pyélonéphrite ou une phlébite, par exemple. Par ailleurs, on recrute 200 postes de généralistes à exercice partagé hôpital-ville : ces postes sont en train d’être ouverts dans les territoires avec le lancement d’appels à candidatures. Et puis, il y a les postes d’assistants spécialistes à temps partagé, notamment pour les DOM où il y a un manque flagrant de spécialistes. Cela permet aux jeunes d’expérimenter un exercice, de découvrir un territoire… Les amendements au projet de loi de santé ont entériné plusieurs délégations de compétences et de tâches aux infirmières, sages-femmes et, surtout, aux pharmaciens. Les généralistes ont le sentiment de ne garder que les consultations complexes, longues et la paperasse pour lesquelles le tarif de 25 euros est insuffisant. Est-ce une évolution inéluctable, voire nécessaire ? Il ne faut vraiment pas que les médecins s’inquiètent. Les généralistes pratiquent 250 millions de consultations par an. Même si quelques dizaines de milliers de consultations font l’objet d’actions de la part d’autres professionnels, ce ne seront pas des consultations perdues pour les médecins : ça va leur permettre d’absorber des demandes qui ne le sont pas aujourd’hui. Il n’y a aucun risque que le nombre de consultations diminue. Au pire, il restera stable, et va probablement augmenter. Les consultations longues ont déjà été revalorisées : je pense aux maladies neurodégénératives, à la consultation d’éducation à la santé sexuelle et de contraception pour les jeunes filles. Il est important que les médecins se concentrent sur leur valeur ajoutée. Ils vont continuer à voir des patients avec une angine ou la grippe et resteront très sollicités par les pathologies aiguës classiques. Les délégations de tâches dont on parle sont en réalité très peu nombreuses et visent non pas à retirer des consultations aux médecins mais à répondre à un besoin dans les territoires de patients qui n’accèdent pas à des médecins et qui peuvent être en souffrance, et dont les actes peuvent être réalisés en toute sécurité par d’autres professionnels.
Le but de ces mesures est, par exemple, de permettre à des personnes âgées peu mobiles d’être vaccinées contre la grippe sans avoir à attendre un rendez-vous chez le médecin. En zone rurale, il y a une très grande difficulté de mobilité. Je pense que c’est une évolution naturelle du métier que de se reconcentrer sur les patients chroniques, un peu plus complexes. L’exercice coordonné va permettre de bien répartir la tâche entre ce qui doit être fait par les médecins et ce qui peut être fait par d’autres professionnels. Les protocoles de délégation de tâches, c’est une demande des MSP, cela correspond à des aspirations. Ces amendements, notamment celui porté par le député Thomas Mesnier, répondent à une demande sociétale, et j’ai été très claire dans mes prises de parole à l’Assemblée nationale : ils nécessitent maintenant un temps de concertation entre les professionnels, pour trouver la ligne de crête entre ce qui est acceptable par les médecins et ce qui est souhaité par les autres professionnels et surtout les malades. Car ma seule boussole aujourd’hui, c’est l’angoisse des territoires : répondre à ces Français qui plébiscitent la coercition tant ils ressentent une anxiété. Emmanuel Macron a décrété la fin de l’exercice isolé pour 2022. Une déclaration qui a heurté les médecins plus âgés, qui affirment travailler avec les autres professionnels de santé mais ne veulent pas d’un exercice coordonné formalisé, synonyme de paperasse et de temps perdu en réunions. Comment les rassurer ? C’est justement l’inverse que nous faisons. L’exercice coordonné des CPTS, c’est un exercice valorisé, rémunéré. L’accord que je souhaite entre les professionnels et l’Assurance maladie va permettre de financer les CPTS pour la coordination par exemple, et éviter aux médecins de faire eux-mêmes de la paperasse. On va non seulement favoriser cela, mais le financer, ce qui n’est pas le cas aujourd’hui. C’est un plus pour les médecins. Je rappelle que les CPTS sont à l’initiative des professionnels sur les territoires, et que nous avons voté dans la loi un amendement qui vise à ce que l’ARS n’impose jamais une CPTS. C’est un dispositif qui émane des professionnels eux-mêmes. La très grande majorité des jeunes médecins veulent un exercice regroupé ou coordonné. C’est un changement générationnel indispensable pour mieux prendre en charge les personnes âgées et polypathologiques. Ces modes d’exercice et d’organisation se sont développés dans les pays de l’OCDE et font face au vieillissement de la population et aux maladies chroniques. La France est plutôt en retard de ce point de vue. L’année qui s’est écoulée a été marquée par de nombreux suicides d’internes et de médecins. Comment faire pour prévenir ces drames ? Ça nous bouleverse tous. Quand un soignant en arrive au suicide, c’est vraiment insupportable. Il faut redonner du sens au métier, c’est évident. Que les médecins puissent se concentrer sur leur cœur de métier, c’est-à-dire prendre en charge les patients, et leur éviter tout ce qui est paperasse et tracasserie administrative. Je suis très attentive à ce que l’on soulage les médecins, c’est l’objectif des assistants médicaux mais aussi de l’exercice coordonné puisqu’une part de l’activité est absorbée par d’autres. Je pense aussi que chacun doit rester vigilant au bien-être psychique de ses collègues. Il faut un repérage collectif, oser en parler, demander de l’aide quand on voit un collègue en difficulté, et rompre le tabou de la souffrance psychique. Depuis l’année dernière, nous avons mis en place plusieurs actions et dispositifs dans les établissements de santé, identifié des cellules de vigilance et d’accompagnement des soignants en souffrance, avec une forte implication de la médecine du travail. Nous avons lancé l’Observatoire de la qualité de vie au travail, élaboré une charte pour la prévention des risques psychosociaux pour les internes. Après le rapport du Dr Donata Marra, un centre de ressources dédié à l’accompagnement de ces jeunes en souffrance devrait voir le jour à l’été 2019. Avec le médiateur national Edouard Couty, nous avons prévu une organisation régionale des médiateurs afin qu’ils puissent intervenir dans les établissements. Les derniers chiffres de l’Observatoire de la sécurité des médecins font état d’un record d’agressions en 2018. Comment venir en aide aux généralistes libéraux qui sont les plus exposés ? Il est insupportable qu’on puisse s’en prendre à des soignants dont la vocation et le quotidien sont justement de prendre soin des autres. L’agression d’un médecin peut être considérée comme une circonstance aggravante par la justice. J’invite tous les professionnels qui se retrouvent malheureusement dans cette situation à porter plainte.
Par ailleurs, dans une approche plus préventive, il existe des accords santé-sécurité-justice qui ont été étendus à tous les soignants de ville. Des forces de l’ordre, formés et diplômés, peuvent ainsi, à la demande du Conseil de l’Ordre, se rendre dans un cabinet afin d’apporter leur expertise en matière de sécurité. Enfin, l’exercice regroupé en MSP ou en centres de santé est, là aussi, plus sécurisant que l’exercice isolé. Dans quelle mesure la réforme de la retraite universelle menace-t-elle le régime spécifique des médecins libéraux ? La réforme vise à l’universalité de l’accès aux droits : tous les régimes de retraite obligatoire ont ainsi vocation à intégrer cette réforme. Mais cela ne nie pas certaines spécificités des professions. Ce travail d’identification est aujourd’hui en cours. Le Haut-Commissaire reçoit les différentes professions et notamment les syndicats de médecins libéraux. Le régime des médecins a vocation à rejoindre un système universel. Mais universel ne veut pas dire unique. C’est universel dans le principe, mais les spécificités de certains métiers, ou par rapport à des plafonds de ressources, peuvent être prises en compte. Le système universel sera également en capacité d’intégrer tous les changements qui seront discutés et négociés dans le cadre conventionnel. La réforme va se mettre en place progressivement, nous prendrons tout le temps nécessaire de transition pour travailler avec les partenaires sociaux.
Dénonçant une "course" à la quantité néfaste pour la qualité des soins et les finances publiques, le Gouvernement a décrété la fin du tout-paiement à l’acte dans le financement du système de santé. Dans un rapport remis le 29 janvier, Jean-Marc Aubert identifie de nouveaux modes de rémunération : forfait de suivi de patient chronique, paiement à la séquence de soins, paiement à la qualité/pertinence des soins… Avant d’engager cette importante réforme du système de santé, Agnès Buzyn a souhaité mener une concertation, sollicitant notamment l’avis des professionnels de santé lecteurs d’egora-Le Panorama du médecin.
Du 1er février au 31 mars, 4 115 professionnels de santé (70 % de médecins libéraux et hospitaliers ; 78 % de professionnels libéraux) ont donné leur avis. Manifestant un attachement au paiement à l’acte, 9 professionnels libéraux sur 10 jugent que les actes et consultations de base sont sous-cotés. Et ont exprimé leurs réticences face au développement des rémunérations forfaitaires : seuls 21% des médecins et infirmiers libéraux accepteraient d'être rémunérés par un forfait annuel global pour le suivi du diabétique.
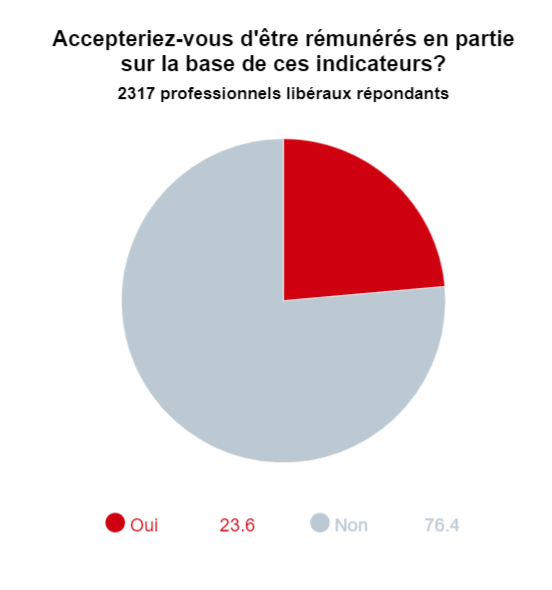
Par ailleurs, si un peu plus de la moitié des libéraux trouveraient utile pour leur pratique de disposer d’indicateurs de qualité, une minorité (23,6 %) accepteraient d’être rémunérés en partie sur la base de ces critères. A. M.
La sélection de la rédaction




Si vous étiez maire, que feriez-vous pour la santé ?
A l'approche des élections municipales, Egora lance une grande consultation auprès de ses lecteurs. Accès aux soins, conditions d'exercice, prévention, étudiants... Sélectionnez une thématique et déposez vos propositions !