FMC : 10 points clésPsoriasis vulgaire
Une évaluation précise de la sévérité de cette pathologie est nécessaire pour adapter le traitement.
-
01Point formation n°1
Le psoriasis est une dermatose inflammatoire chronique fréquente, puisque sa prévalence dans les pays d’Europe du Nord est estimée à 3-4 % de la population générale. Elle est caractérisée par un renouvellement de la peau sept fois plus rapide que la normale et se manifeste par des plaques et des squames localisées sur différentes zones du corps. Le rôle des lymphocytes T est souvent mis en avant dans la genèse de la pathologie.
-
02
Il s’agit d’une « maladie chronique, non contagieuse, douloureuse, inesthétique et invalidante », comme l’a reconnu en 2014 l’Organisation mondiale de la santé (OMS).
-
03
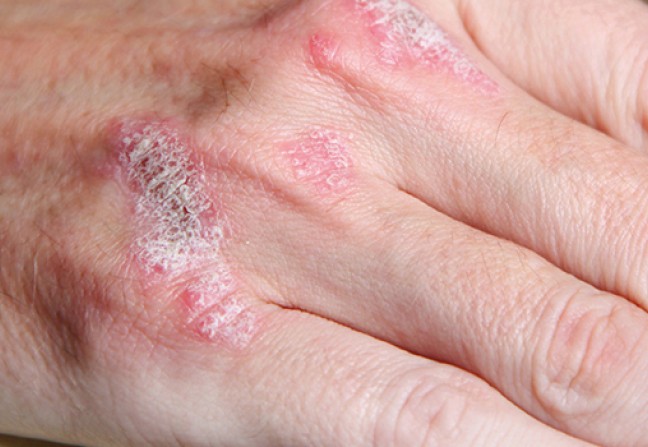
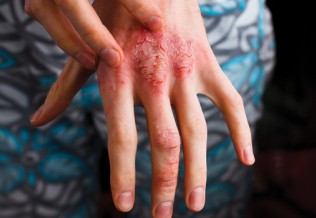
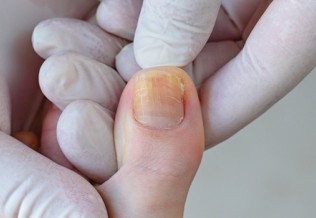
S’il existe plusieurs formes cliniques possibles, celle qui domine est le psoriasis en plaques, appelée aussi psoriasis vulgaire, qui représente environ 80 % des cas. La lésion élémentaire est une plaque érythémato-squameuse bien limitée, de taille variable (psoriasis en gouttes, nummulaire ou en plaques). Les zones habituellement atteintes sont les zones de frottement : coudes et avant-bras, genoux et jambes, région lombo-sacrée, mais aussi les phanères. Le prurit est fréquent.
-
04
Devant une poussée ou une aggravation de psoriasis, il faut rechercher un facteur infectieux (virose, vaccination, atteinte ORL chez l’enfant…), une prise médicamenteuse (bêtabloquants, lithium, inhibiteurs de l’enzyme de conversion [IEC], IFN-α, antipaludéens de synthèse) ou enfin des facteurs de stress.
-
05
Le diagnostic étiologique du psoriasis vulgaire ne pose généralement pas de difficulté. Le recours à l’histologie reste exceptionnel, et le traitement pourra être débuté sur le seul argument clinique.
-
06
Des échelles sont utilisées pour évaluer la sévérité du psoriasis telles que le score Pasi (psoriasis area and severity index) qui tient compte de la surface de peau atteinte, du degré de rougeur, de l’épaississement de la peau et de la desquamation. Le score est compris entre 0 et 72. Plus ce chiffre est élevé, plus le psoriasis est sévère.
-
07
L’impact psychosocial du psoriasis est majeur, principalement lié aux idées fausses de la population générale qui entraînent une stigmatisation des malades. Une enquête de 2016 montrait ainsi que près de 30 % des Français refuseraient d’embrasser une personne atteinte de psoriasis, et 27 % tenteraient d’éviter tout contact physique avec un patient atteint de psoriasis. Dans le cas où le(la) conjoint(e) déclarerait un psoriasis, 38 % indiquent que cela remettrait en question le fait de vivre ensemble, et 35 % que cela aurait un impact sur le fait d’envisager d’avoir des enfants. Concernant les patients, une autre enquête de 2016 a mis en avant que 20 % d’entre eux cachent leur maladie en société ; et 6 % disent qu’il s’agit d’une autre maladie.
-
08Point formation n°8
Sur le plan thérapeutique, les formes peu étendues (moins de 10 % de la surface corporelle) peuvent faire l’objet d’un traitement topique. Il repose sur les dermocorticoïdes, les dérivés de la vitamine D (seuls ou associés à des corticoïdes), les rétinoïdes topiques ou les kératolytiques. Un nouveau traitement local associant calcipotriol et bétaméthasone est disponible sous forme de mousse cutanée, ce qui améliore la biodisponibilité des principes actifs.
-
09
Le groupe de recherche sur le psoriasis de la Société française de dermatologie (www.grpso.org) a présenté récemment les premières recommandations françaises de prise en charge du psoriasis modéré à sévère. Le traitement systémique peut être proposé lorsque le psoriasis correspond à une surface corporelle supérieure à 10 %, s’accompagne d’un score Pasi ou d’un Dlqi (Dermatology Life Quality Index) supérieurs à 10, a un retentissement physique, psychologique ou social, n’est pas contrôlé par le traitement local, et est responsable de handicap fonctionnel ou social.
-
10
Le traitement systémique de première ligne du psoriasis en plaques sans comorbidité repose sur le méthotrexate ou la photothérapie, la ciclosporine et, éventuellement, l’acitrétine. En cas d’échec ou de contre-indication de deux traitements parmi méthotrexate, puvathérapie ou ciclosporine, on passera à l’adalimumab ou à l’ustékinumab, un anti- IL-12/23, puis après un éventuel switch de l’un pour l’autre, on prescrira un autre anti-TNF (étanercept, infliximab) ou des anti-IL-17. La place de l’aprémilast, inhibiteur de la phosphodiestérase-4 (PDE4), reste à définir, notamment pour savoir s’il doit être réservé aux contre-indications des biothérapies.
Références :
– Premières recommandations françaises sur le traitement systématique du psoriasis en plaques de l’adulte. Groupe de recherche sur le psoriasis. SFD, 20/12/2017, présentation préliminaire aux JDP 2017.
– Bachelez H. Psoriasis. Rev Prat Med Gen 2014;28(932):859-64.
Dr Marielle Ammouche : journaliste, egora.fr, Egora l'Hebdo-Panorama du médecin, Global Média Santé. Elle déclare n’avoir aucun lien d’intérêts concernant les données présentées dans cet article.